Un proprietario di gatti non può non aver mai sentito parlare di FIV e FeLV, conoscerle è importantissimo per prevenirle e proteggere così i nostri animali.
FeLV
Il virus della leucemia Felina (FeLV) è causa di una delle malattie infettive più temibili del gatto.
Il virus della leucemia felina è molto labile e viene distrutto in pochi minuti dagli agenti atmosferici; di conseguenza la via di contagio più comune è rappresentata dal contatto con i liquidi organici infetti, soprattutto la saliva, ma anche secrezioni nasali, urine, feci e latte materno.
La trasmissione avviene quindi attraverso i contatti sociali o il grooming, ma può avvenire anche attraverso le ferite da morso, ed è maggiore negli ambienti ad alta densità.
In caso di femmine viremiche gravide, solitamente si ha morte embrionale o neonatale, mentre in quelle con infezione latente il virus non è solitamente trasmesso ai feti; solo raramente qualche gattino può comunque risultare positivo.
In questi casi la trasmissione può avvenire perché il virus latente può vivere in una singola ghiandola mammaria e riattivarsi.
L’infezione è più comunemente diagnosticata in gatti tra 1 e 6 anni di età. I gattini, sotto i 5 mesi di età, sono particolarmente vulnerabili a diventare persistentemente infetti. I gatti adulti sono invece più resistenti all’infezione.
Dopo il contagio oronasale, il virus si replica inizialmente a livello delle tonsille e dei tessuti linfoidi locali, poi si distribuisce ai linfociti ed al sistema linfoide fino ad essere portato al midollo osseo, all’epitelio della mucosa intestinale e respiratoria ed alle ghiandole salivari. Questo processo dura 2-4 settimane. Se il virus si localizza a livello di midollo osseo è possibile l’instaurarsi di un’infezione latente. Talvolta la viremia può svilupparsi alcuni mesi dopo una esposizione costante al virus. Il meccanismo che controlla lo sviluppo ed il mantenimento di una viremia è legato al funzionamento più o meno corretto del sistema immunitario.
Dopo che è avvenuta l’infezione, si possono sviluppare quattro risultati:
- Il gatto può sviluppare una viremia persistente; questo si verifica in circa il 33% dei gatti esposti al virus, e la maggior parte di questi soggetti manifesteranno i segni clinici delle patologie correlate all’infezione che ne determineranno la morte entro 3-5 anni.
- Nel restante 66% dei soggetti, dopo una viremia iniziale transitoria, il soggetto resiste all’evoluzione della fase viremica in persistente, probabilmente per la rapida ed efficace risposta immunitaria umorale che consente di neutralizzare il virus. Nei gatti transitoriamente infetti di solito l’infezione si risolve in 4-6 settimane dopo la penetrazione del virus.
- Circa il 33% circa dei gatti con viremia transitoria non è in grado di eliminare tutte le cellule infette entro le 4-6 settimane e sviluppa un’infezione latente. In questo caso il virus rimane “nascosto” a livello midollare e può essere “riespresso” (sviluppo di una nuova fase viremica) in seguito a determinati stimoli o trattamenti corticosteroidi. Nei gatti con infezione latente l’infezione si estingue generalmente nell’arco di 3 anni. I soggetti con viremia transitoria non sviluppano le patologie FeLV-correlate ed il virus non può essere evidenziato nel sangue.
- Alcuni gatti (5%) possono sviluppare una forma localizzata dell’infezione. In questa situazione il virus è sequestrato in alcuni tessuti come il tratto gastrointestinale, milza e midollo osseo, dove però può continuare a replicarsi. Una infezione localizzata al tessuto mammario può trasmettere l’infezione ai gattini durante l’allattamento.

I segni clinici più comuni delle viremia persistente di FeLV sono immunosoppressione, anemia e linfoma. Manifestazioni meno comuni sono malattie immuno-mediate, enterite cronica, disordini riproduttivi e neuropatie periferiche.
La maggior parte dei gatti persistentemente viremici muore entro 2-3 anni.
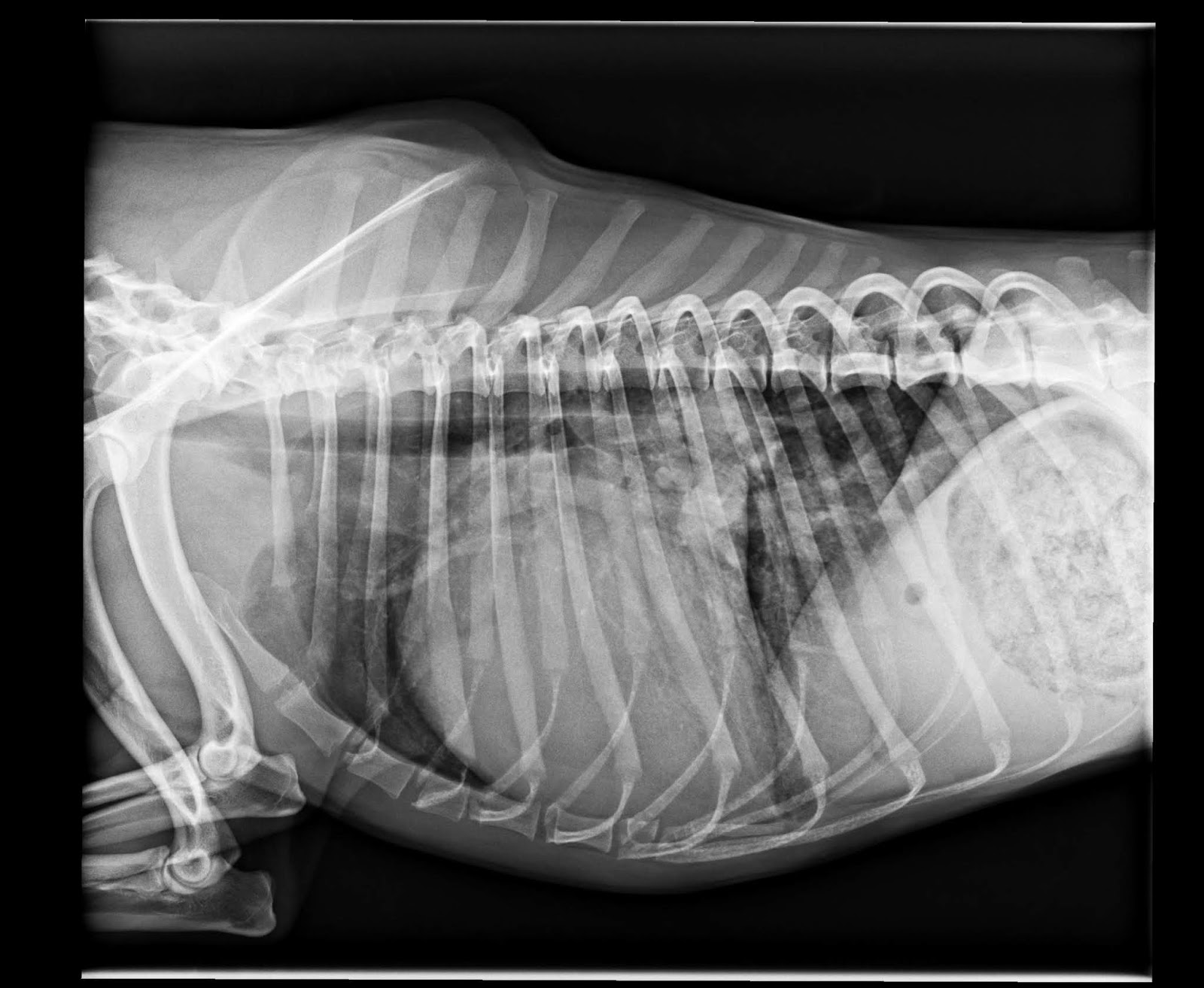
I gatti FeLV-positivi hanno un rischio di sviluppare linfomi circa 60 volte maggiore dei gatti FeLV-negativi. Questo tumore pare possa svilupparsi in circa il 25% dei gatti infetti, solitamente giovani, di circa 2-4 anni; le forme più frequentemente diagnosticate sono quelle mediastiniche (timiche, più frequenti, o linfonodali) e multicentriche. Sebbene meno comunemente anche le forme renali, spinali e atipiche (cutanee, oculari) possono essere osservate in animali positivi per FeLV. La forma linfomatosa meno frequentemente associata a FeLV è quella a carico dell’apparato gastroenterico. In base a questi dati è ovvio che qualunque gatto che sviluppi un linfoma DEVE essere sottoposto a test per FeLV; ciò può essere utile anche per definire gli aspetti prognostici della patologia.
La vaccinazione per FeLV è considerata “non-core”, cioè “non essenziale”. In molte circostanze tuttavia il vaccino per FeLV deve essere considerato parte essenziale di un buon programma di prevenzione verso le malattie infettive del gatto. Il piano di profilassi vaccinale deve però essere predisposto per il singolo paziente, sulla base del reale rischio di esposizione all’infezione, che varia con l’età, lo stato di salute, il grado di esposizione ambientale e la prevalenza geografica della patologia.
Negli ultimi 25 anni l’importanza della FeLV si è gradualmente ridotta, grazie all’utilizzo di programmi di vaccinazione ed all’uso più esteso dei test.
FIV
Il virus dell’immunodeficienza felina (FIV – Feline immunodeficiency virus) è correlato morfologicamente all’HIV dell’uomo ma è da questo antigenicamente distinto. Entrambi i virus presentano una patogenesi simile, caratterizzata da un lungo periodo di latenza clinica durante il quale le funzioni del sistema immunitario gradualmente si deteriorano. Al termine del periodo di latenza può svilupparsi la fase di Immunodeficienza Acquisita (AIDS) che è accompagnata da infezioni opportunistiche, malattie sistemiche direttamente od indirettamente correlate alla presenza del virus e neoplasie.
La trasmissione è soprattutto orizzontale e diretta tra gatti adulti attraverso i morsi durante le lotte e i combattimenti. Studi epidemiologici hanno dimostrato che la prevalenza della FIV è influenzata dal comportamento: l’infezione è quindi più frequente tra i gatti maschi che vivono all’aperto o che hanno la possibilità di uscire da casa. Il 78% dei soggetti è giovane-adulto al momento della diagnosi (2-5 anni); il virus non è caratterizzato da un’elevata contagiosità, quindi la presenza di più gatti nello stesso ambiente domestico non aumenta la probabilità di contagio a condizione che non vi siano conflitti territoriali. Altre vie di trasmissione sono molto meno importanti (leccamento, uso in comune di lettiere e ciotole, allattamento, transplacentare). Curiosamente la trasmissione sessuale, che è la via più comune di infezione nell’uomo, appare inusuale nel gatto. La trasmissione verticale si verifica principalmente nelle gatte che vengono infettate nelle fasi precoci della gravidanza.
Il FIV raramente induce direttamente una malattia. Spesso è una infezione opportunista che causa i segni clinici; l’infezione progredisce attraverso diversi stadi:
- La prima fase, che è quella primaria dell’infezione, è caratterizzata da sintomi clinici di gravità variabile quali febbre, diarrea, congiuntivite e aumento delle dimensioni dei linfonodi. Molto spesso queste manifestazioni durano poco e passano inosservate. Agli esami di laboratorio si possono tuttavia riscontrare linfopenia e neutropenia marcata.
La gravità dei sintomi della fase primaria varia con l’età: i gattini neonati sviluppano la più grave e persistente linfoadenopatia, mentre i gatti anziani mostrano segni clinici minimi di malattia anche se vanno incontro allo stadio successivo più rapidamente. La mortalità durante la fase iniziale e bassa. Dopo questo stadio solo alcuni soggetti possono sviluppare una linfoadenopatia generalizzata marcata e persistente anche alcuni mesi, che crea diversi problemi dal punto di vista diagnostico in quanto citologicamente può essere talvolta scambiata per una patologia linfoproliferativa.
- La maggior parte dei gatti, terminata la fase acuta, entra nel periodo di latenza dove clinicamente non vi sono alterazioni di rilievo. Questo periodo può durare anni (5-10 anni) e la sua evoluzione verso lo stadio finale dipende da diversi fattori comprendenti l’età e lo stato di salute del paziente nelle prime fasi dell’infezione, la dose e la via di inoculazione del virus, ed infine le condizioni immunitarie del soggetto.
In linea generale gatti che vengono infettati da cuccioli progrediscono verso lo stadio terminale più velocemente di quelli infettati in età adulta. Inoltre anche il tipo di vita che conduce l’animale e la possibilità che venga esposto ad altri agenti infettivi riveste una certa importanza. Infatti tale esposizione può portare ciclicamente ad una attivazione del sistema immunitario e conseguente riattivazione del virus. In questi casi il periodo asintomatico può ridursi a qualche anno.
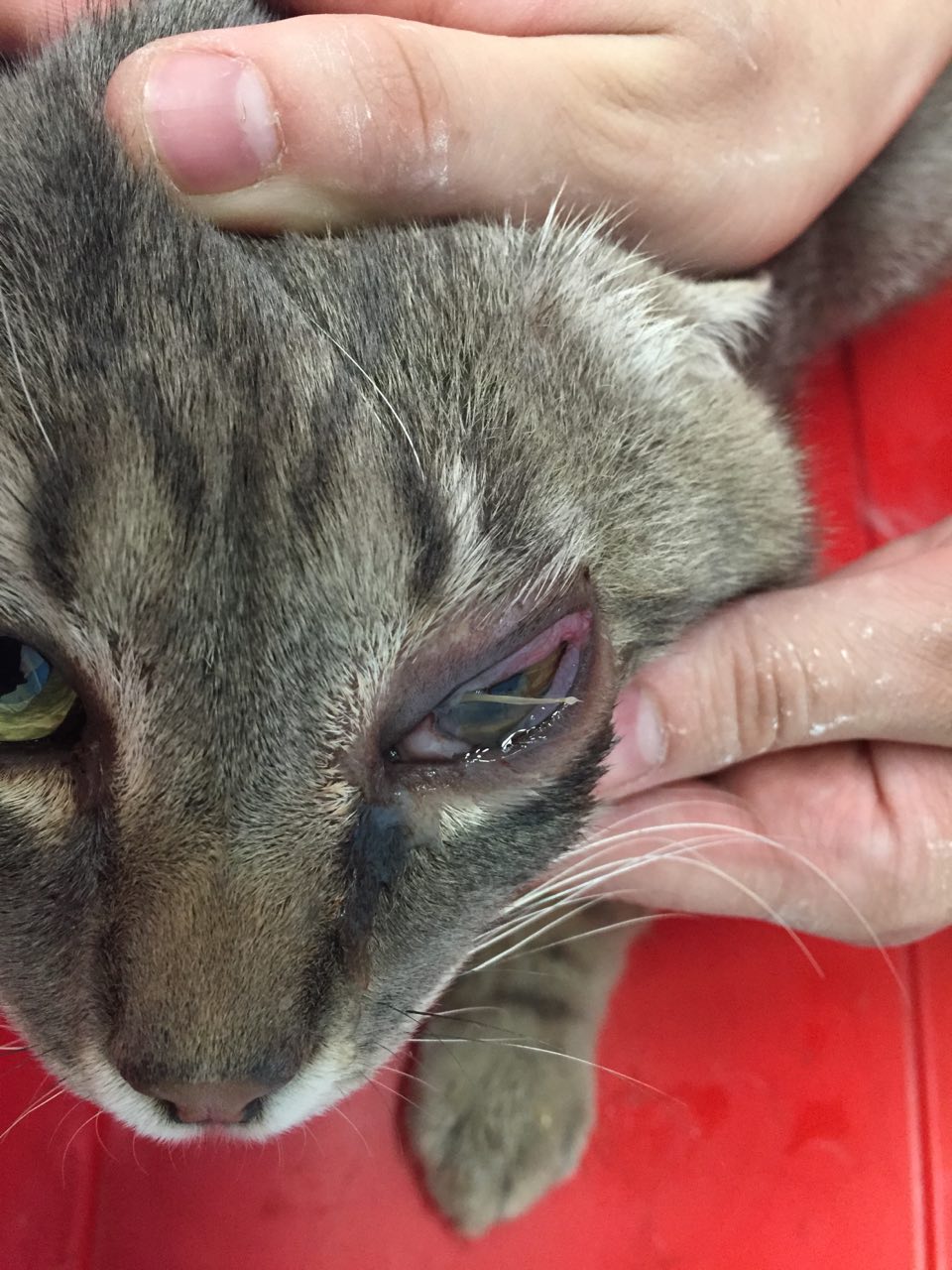
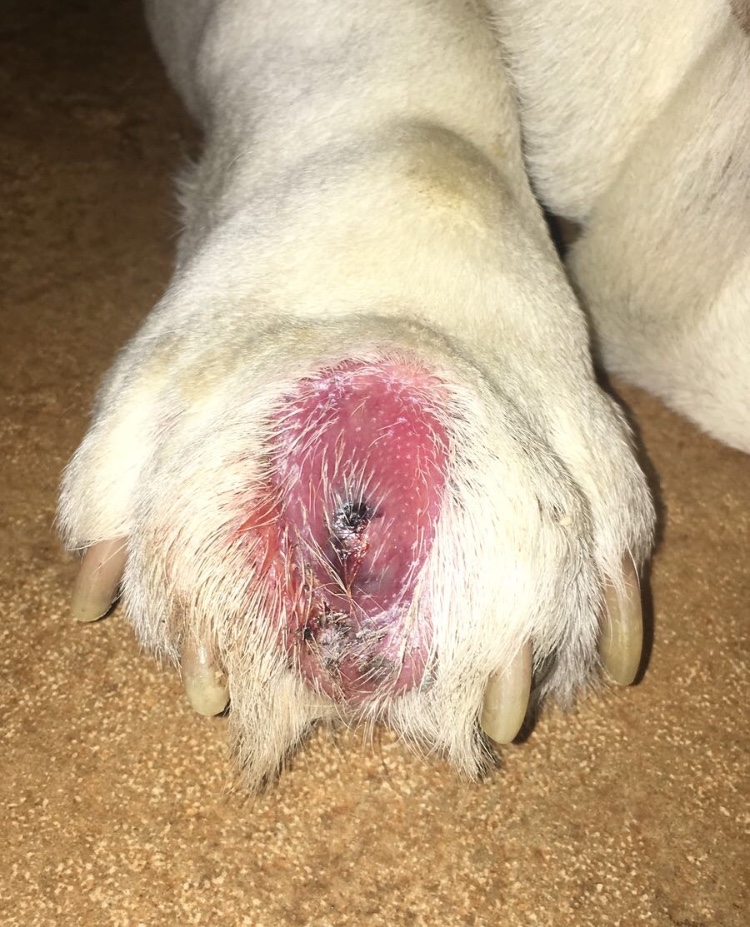
- Stadio avanzato: i soggetti che entrano nello stadio avanzato della malattia soffrono della sindrome d’immunodeficienza e possono presentare infezioni croniche od opportunistiche. Le malattie più spesso diagnosticate sono la sindrome stomatite/gengivite/faucite, alterazioni midollari quali anemia e leucopenia, insufficienza renale, altre infezioni opportunistiche (micosi, herpesvirosi, infezioni batteriche, sinusiti, etc), infiammazioni oculari e, meno frequentemente, neoplasie, principalmente linfomi alimentari.
La comparsa di gravi patologie cutanee, parassitarie o micotiche in un gatto adulto devono SEMPRE allertare sulla possibilità che il paziente sia immunodepresso e quindi portare all’esecuzione del test per FIV e FeLV.
Le patologie a carico sia del sistema nervoso centrale che periferico frequentemente complicano il decorso della FIV, possono manifestarsi alterazioni quali sindromi convulsive, alterazioni di comportamento, anisocoria e paresi.
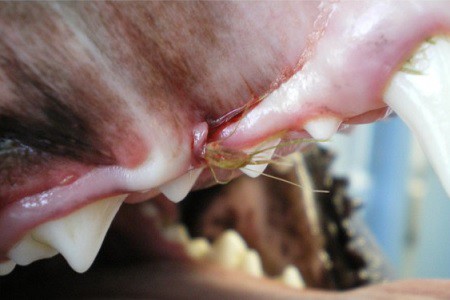
Le stomatiti croniche ulcerative sono la manifestazione più comune nei gatti infetti dal virus da molto tempo. Questa sindrome pare però verificarsi solo in gatti che sono stati esposti ad altri agenti infettivi oltre che al FIV. L’infezione concomitante più frequentemente identificata nei pazienti con stomatiti FIV-associate è quella da calicivirus che è quindi considerata un co-fattore nella possibile induzione della sindrome, anche se il meccanismo di sviluppo della patologia non è completamente noto. Sono stati segnalati anche disordini riproduttivi nei gatti infettati da FIV ed essi sono solitamente imputabili alla presenza del virus nei tessuti fetali e placentari. Infine sempre più pubblicazioni riportano il coinvolgimento renale associato a più o meno marcata proteinuria. Il danno renale nei gatti FIV infetti è provocato da lesioni che si verificano sia per la presenza diretta del virus, che come conseguenza di lesioni immunomediate.
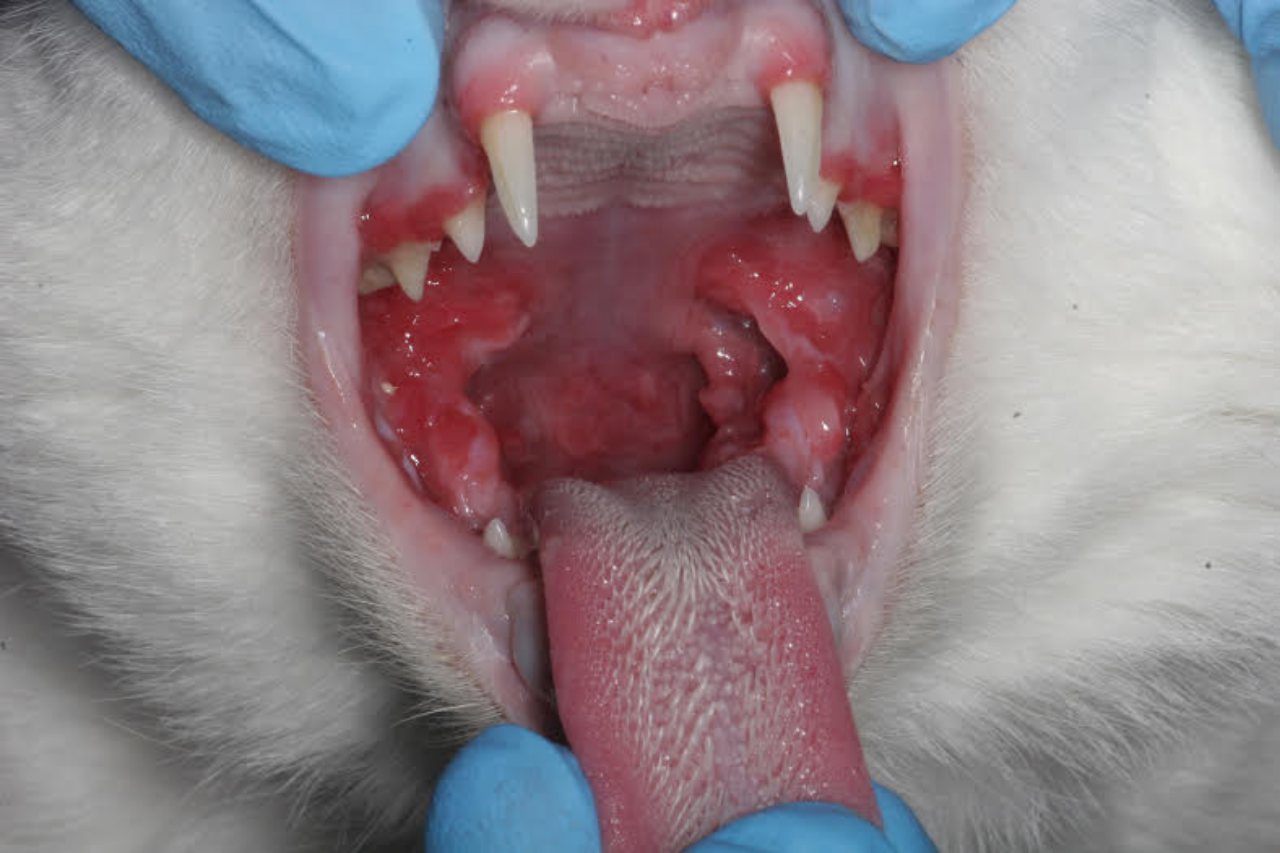
Il controllo delle abitudini del gatto rappresenta l’unica forma di profilassi nei confronti dell’infezione da FIV, in quanto attualmente è disponibile, ma non in Italia, un unico vaccino di cui peraltro non è ancora nota la reale efficacia. Un gatto che vive in casa e non ha la possibilità di uscire all’esterno non sarà mai soggetto all’infezione da FIV (o da FeLV).
L’immunizzazione dei soggetti FIV positivi contro altri agenti (FHV, FCV, FeLV) è invece indicata in quanto questi gatti sono candidati a contrarre infezioni secondarie e opportunistiche. Inoltre i pazienti FIV positivi andrebbero isolati in modo da non avere contatti con altri soggetti. Il proprietario deve segnalare al veterinario qualsiasi segno clinico eventualmente insorto, in modo da trattare precocemente disturbi potenzialmente gravi. Inoltre deve essere in grado di esaminare le gengive (per evidenziare ittero o pallore delle mucose), di palpare i linfonodi e di controllare i caratteri della minzione e della defecazione del soggetto.

TEST FIV FELV?
Recentemente il Journal of Feline Medicine and Surgery ha pubblicato un aggiornamento sulle retrovirosi feline, con le relative linee guida per la gestione clinica (Little et al, Journal of Feline Medicine and Surgery 2020; 22: 5–30) e diagnostica.
Le infezioni da FeLV (virus delle leucemia felina) e FIV (virus dell’immunodeficienza felina) sono sicuramente le più comuni cause di malattie infettive dei gatti domestici. La sieroprevalenza è molto variabile e dipende dall’età, sesso, stile di vita, condizioni fisiche e localizzazione geografica prese in considerazione.
Una diagnosi accurata della presenza dell’infezione è importante sia per i gatti infetti che per quelli non–infetti. L’insuccesso o l’errore nella diagnosi dei gatti infetti può portare da una parte alla libera circolazione di soggetti portatori che possono trasmettere il virus, dall’altra alla eutanasia di soggetti sani.
La base per la diagnosi clinica di FeLV e FIV è la presenza dell’antigene circolante (FeLV), degli anticorpi (FIV) e degli acidi nucleici (PCR).
FeLV
La FeLV è caratterizzata da un carico antigenico rilevante; di conseguenza i test che valutano la presenza dell’antigene circolante FeLV p27 sono scarsamente influenzati da fattori esterni quali la presenza di anticorpi di origine materna.
I test standard ricercano l’antigene p27 circolante nel sangue del paziente.
Le circostanze che devono indurre ad eseguire i test per la diagnosi dell’infezione sostenuta da FeLV sono molteplici:
- ogni volta che ci si trovi di fronte ad un soggetto malato, indipendentemente dall’età, dall’esito negativo dei test eseguiti in precedenza e dalle vaccinazioni effettuate. Si deve, infatti, ricordare che l’infezione sostenuta da FeLV è associata ad una vasta gamma di manifestazioni cliniche;
- qualora un gatto di cui non si conosca lo status epidemiologico venga introdotto in un ambiente domestico in cui non siano presenti altri felini, si impone comunque l’esecuzione dei test poiché il soggetto, anche se al momento sano, potrebbe manifestare la malattia in tempi successivi. Inoltre, sebbene mantenuto in casa, tale soggetto potenzialmente infetto potrebbe fuggire e rappresentare un rischio di esposizione all’infezione per i suoi simili.
Il controllo periodico, inoltre, viene consigliato per quei soggetti che siano da ritenersi continuamente a rischio di esposizione all’infezione, come i gatti con libero accesso all’ambiente esterno o i soggetti randagi.
Nel caso in cui si sospetti un avvenuto contatto con il virus, il mancato riscontro di positività mediante i test comunemente impiegati nella diagnosi delle infezioni da FeLV deve comunque indurre il medico veterinario a riesaminare l’animale a distanza di circa un mese dall’ultima potenziale esposizione all’infezione, poichè durante lo stadio pre-viremico della malattia gli esami potrebbero dare esito negativo.
Un risultato Positivo ad un test ELISA od Immunocromatografico indica una di queste situazioni:
- Gatto persistentemente viremico. Se il gatto non riesce ad eliminare il virus nell’arco di 12 settimane dal momento dell’infezione, egli rimarrà infetto. Questi gatti sono suscettibili a sviluppare entro alcuni anni una delle patologie FeLV-associate; inoltre sono un rischio per gli altri gatti perchè eliminano il virus nell’ambiente.
- Gatto con viremia transitoria. In seguito ad una pronta risposta immunitaria il gatto elimina il virus; dopo 4-6 settimane, gatti con viremia transitoria possono divenire FeLV-negativi; di conseguenza, in ogni gatto FeLV-positivo, l’esame andrebbe ripetuto dopo 6-8 settimane. In altre parole, nessun gatto dovrebbe essere soppresso sulla base di una singola positività al test.
- Gatto falso positivo o risultato discordante. Ogni risultato positivo in un gatto sano deve far nascere dei dubbi; in particolare tali attenzioni vanno rivolte a quei soggetti che vivono in popolazioni feline a bassissimo rischio, quali i gatti di allevamento o quelli che vivono isolati in appartamento. In questi gruppi di gatti il rischio di un esame FALSO POSITIVO può arrivare al 50%. Quando si sospetta un risultato falso positivo, il test va ripetuto in un laboratorio commerciale segnalando con quale test si è ottenuto il primo risultato. Se il risultato è confermato si ritiene il soggetto positivo. Se il risultato è discordante si può ricorrere ad altre indagini.
- Fino al 30% dei gatti risultati positivi all’ELISA può non essere viremico, ma presentare un’infezione locale a livello di ghiandole mammarie o salivari o dei relativi linfonodi regionali. In questi casi è consigliabile sottoporre il soggetto ad un controllo dopo 6-8 settimane con l’ELISA o con l’IFA.
Un risultato Negativo ad un test ELISA od Immunocromatografico può significare:
- gatto non esposto
- gatto con infezione precedente, ma eliminata
- infezione precoce, quindi non ancora evidenziabile
- infezione latente
- infezione localizzata
- falso negativo:Un test può essere falsamente negativo se il gatto è stato infettato ma non si è ancora sviluppata una viremia evidenziabile dal test. Perchè un test venga positivo solitamente sono necessarie almeno 2-4 settimane dal momento dell’infezione. I soggetti che vivono all’aperto dovrebbero essere isolati almeno 28 giorni prima dell’esecuzione del test, e ricontrollati dopo 90 giorni, dato che alcuni animali impiegano molto più tempo per sviluppare una viremia.
FIV
I test impiegati per diagnosticare l’infezione da FIV sono basati sul rilevamento degli anticorpi prodotti contro il virus in quanto il FIV non produce quantità di particelle virali sufficienti ad essere rilevate nel sangue o in altri fluidi mediante i test immunologici di routine. Lo standard dei test diagnostici utilizza i sistemi ELISA o in Immonocromatografia per evidenziare gli anticorpi circolanti nel siero dei pazienti e vi sono ormai molti differenti prodotti commerciali.
La sieroconversione si realizza 2-4 settimane dopo l’infezione e quindi dopo questo periodo gli anticorpi saranno evidenziabili con i test. La maggior parte dei kit diagnostici in commercio sono estremamente sensibili: i risultati falsi-negativi sono rari, mentre false positività possono verificarsi in circa un terzo dei gatti se la sieroprevalenza di popolazione è molto bassa. Per questo motivo un soggetto ELISA positivo, specialmente se sano, andrebbe ritestato con il test western blot.
Un test Positivo può indicare tre situazioni:
- Gatto persistentemente infetto; gli anticorpi anti-FIV sono associati con l’infezione a vita con questo virus.
- Gattino nato da madre infetta: è bene ricordare che sebbene un soggetto partorito da una femmina positiva sia difficilmente infetto, egli ha sicuramente assorbito tramite il colostro gli anticorpi materni contro il FIV. Testando questo gattino avremo un risultato falso-positivo poiché i test normalmente utilizzati (ELISA, immunocromatografia) evidenziano gli anticorpi, e gli Anticorpi materni possono perdurare per molti mesi prima di declinare, almeno 4 mesi. Ci vogliono poi altri 2 mesi perché avvenga una sieroconversione se il soggetto è stato infettato. Su questa base una diagnosi di FIV non può essere effettuata nel gattino, evidenziando gli anticorpi, prima del compimento dei 6 mesi di età.
- Risultato falso positivo. Nessun test è accurato al 100%, per cui è necessario sempre valutare le caratteristiche cliniche e sociali del soggetto testato. Un esame positivo in un gatto con pochissime possibilità di essere infetto (gatto di allevamento mai uscito di casa) presenta sino al 50% di possibilità di essere un falso positivo.
Un test Negativo può indicare una delle tre possibilità:
- il gatto non è infetto
- il gatto è infetto con FIV ma ha anticorpi non evidenziabili al test.
- il gatto è infetto da FIV ma non produce anticorpi o non li ha ancora prodotti. Ciò si può verificare in pazienti molto ammalati od allo stadio finale dell’infezione, od in gatti in fase acuta di infezione (meno di due mesi post-infezione). In quest’ultimo caso, se è noto il momento dell’evento traumatico (morso), è necessario ritestare il soggetto da 6 a 8 settimane più tardi.