I sarcomi iniezione-indotti felini sono neoplasie maligne di origine mesenchimale che insorgono nella sede tipicamente utilizzata per l’esecuzione di iniezioni sottocutanee o intramuscolari.
Sono caratterizzati da un basso potere metastatico ma da una notevole tendenza alla recidiva locale se non asportati con margine laterale e profondo molto ampio.
Una loro caratteristica peculiare è il tempo di latenza anche di mesi o anni tra l’esecuzione dell’iniezione e lo sviluppo del tumore, seguito però da una rapidità di crescita molto elevata, tanto da raggiungere dimensioni di alcuni centimetri nel giro di poche settimane.
La patologia è stata descritta per la prima volta negli Stati Uniti da due patologi che segnalavano l’aumento dell’incidenza della diagnosi di fibrosarcoma nel gatto da loro riscontrata negli ultimi anni.
Inizialmente tale aumento è stato imputato all’ obbligo di vaccinazione contro la rabbia e alla contemporanea introduzione del vaccino contro la leucemia felina, pertanto questa nuova forma tumorale è diventata universalmente nota come “sarcoma vaccino-indotto”, con grande clamore e preoccupazione.
Al fine di indagare in modo più approfondito sulle cause e stabilire delle linee-guida per l’inoculazione sottocutanea di farmaci nel gatto, nonché per definire la patogenesi e trovare una terapia adeguata e sensibilizzare i veterinari sul problema, nel 1996 si è costituita, sempre negli USA, una task force (Vaccine-Associated Feline Sarcoma Task Force – VAFSTF) composta dai maggiori esperti oncologi veterinari.
In seguito agli studi condotti negli anni successivi si è giunti alla conclusione che non solo i vaccini, ma qualsiasi sostanza inoculata per via sottocutanea o intramuscolare e in grado di indurre una risposta infiammatoria può portare alla formazione del tumore in soggetti predisposti.
Per questo motivo si è deciso di rinominare il tumore “sarcoma iniezione-indotto felino”, denominazione con la quale è ormai riconosciuto.
Il termine “sarcoma” e non fibrosarcoma è legato al fatto che sono numerosi gli istotitpi riconducibili alla stessa patogenesi, sebbene il fibrosarcoma sia la forma più frequente.

EZIOLOGIA E PATOGENESI
Le segnalazioni iniziali di Hendrick e Goldsmith e il successivo lavoro di Kass et al. (1993) avevano imputato l’aumento dei sarcomi e il loro sviluppo in animali mediamente più giovani (media 6-7 anni) rispetto a quanto fino ad allora riportato, alla vaccinazione contro rabbia e leucemia felina, e più probabilmente all’ adiuvante contenuto in tali prodotti.
Inoltre, il rischio di sviluppare il tumore aumentava proporzionalmente al numero di inoculazioni eseguite, passando dal 50% di rischio in più dopo una singola iniezione al 175% in più in seguito a 3 o più inoculazioni nella stessa sede.
L’iniziale incriminazione dell’adiuvante era avvalorata dal ritrovamento sui preparati istologici di materiale amorfo bruno-grigiastro in corrispondenza del centro necrotico della lesione e nei macrofagi che lo circondavano.
Tale sostanza poteva attivare un processo infiammatorio da corpo estraneo che nel tempo e in soggetti predisposti portava alla trasformazione neoplastica.
Attualmente si ritiene che non solo l’idrossido di alluminio impiegato come adiuvante di molti vaccini, ma qualsiasi sostanza in grado di stimolare una risposta infiammatoria cronica possa indurre la formazione del tumore.
Ne sono la prova i sarcomi riscontrati in soggetti mai vaccinati, ma trattati con antibiotici o corticosteroidi a lento rilascio, e di materiale da sutura non riassorbibile.
L’eziologia è comunque multifattoriale, dal momento che lo stimolo infiammatorio da solo, seppur importante, non è sufficiente a determinare la comparsa del tumore, come dimostrato dalla bassa incidenza del SII nella popolazione felina.
Ai fattori fisici si aggiungono quelli genetici, ed anche il sistema immunitario può essere implicato nel processo di trasformazione maligna.
Fattori relativi alla modalità di somministrazione (dimensioni dell’ago, massaggio della parte, manualità nella somministrazione, temperatura del prodotto inoculato, somministrazione sottocutanea o intramuscolare) non sembrano invece influenzare la comparsa del tumore, ad accezione della bassa temperatura della sostanza iniettata.
Anche i liquidi fisiologici quali la soluzione fisiologica non hanno prodotto alcun effetto.
Nessuna correlazione è inoltre stata osservata con la positività per i virus della leucemia o dell’immunodeficienza felina.

DIAGNOSI
La diagnosi è relativamente semplice e si basa principalmente su segni clinici, raccolta di un’anamnesi accurata e poche indagini strumentali, quali la biopsia ad ago sottile ed eventualmente la biopsia incisionale.
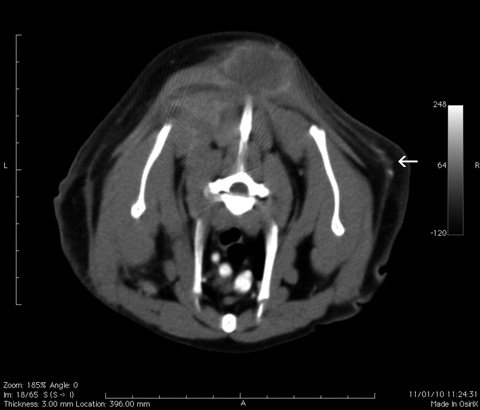
Completano la stadiazione l’esame radiografico del torace o, meglio, la TC del torace e della lesione, mentre l’esame emato-chimico completo e l’esecuzione dei test per FIV e FeLV forniscono indicazioni sullo stato generale dell’animale.
L’età media di insorgenza del tumore è più bassa rispetto a quella di gatti affetti da sarcomi non indotti da iniezione ed è di circa 6-7 anni, con un secondo picco intorno ai 10-11.
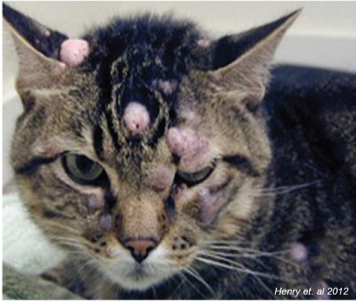
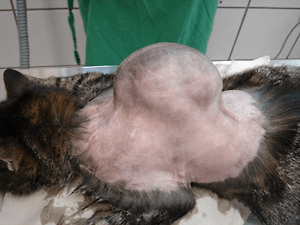
Generalmente si assiste ad una crescita improvvisa e rapida della massa, che spesso si trova in regione interscapolare o nelle porzioni laterali del torace o del collo, ma che in soggetti poco trattabili (in cui le iniezioni sono fatte in modo più casuale) può svilupparsi anche nella regione glutea o della groppa. La lesione può apparire come massa ben circoscritta, di consistenza dura o duro-elastica, adesa ai piani profondi, di solito ricoperta di pelo e non dolente né pruriginosa.
In alcuni casi, però, si possono rilevare forme disseminate, granulose, mal definite
L’anamnesi può riportare l’esecuzione di un vaccino o di altra inoculazione avvenuta in media da 1 a 2-3 mesi prima del riscontro del problema, ma in alcuni casi l’ultima inoculazione può risalire anche a parecchi anni prima della visita.
L’esecuzione della biopsia ad ago sottile permette di ottenere la diagnosi di neoplasia mesenchimale nel 50% dei casi, dal momento che si tratta di tumori poco cellulari e spesso cistici, ma anche la descrizione della presenza di un processo infiammatorio con numerosi linfociti e macrofagi non deve escludere completamente la diagnosi di neoplasia.
Importante è quindi la scelta del punto in cui eseguire la biopsia, mentre l’invio al laboratorio del liquido prelevato è inutile.
Nei casi dubbi si può ricorrere alla biopsia incisionale e all’esame istologico.
TERAPIA
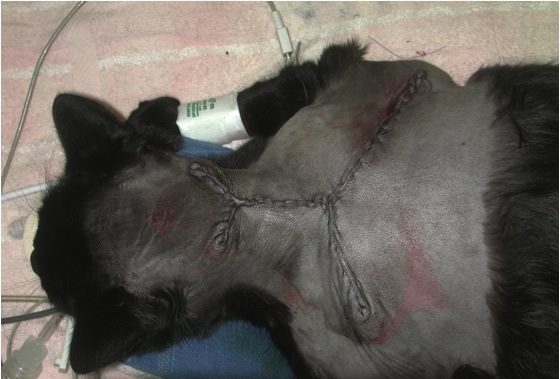
È ormai riconosciuto che le maggiori possibilità di cura si ottengono con un approccio multimodale alla patologia, in cui l’associazione di chirurgia ad ampia base e radioterapia rappresentano i punti cardine per il controllo locale.
PROGNOSI
Alla luce delle attuali conoscenze la terapia multimodale basata sull’associazione di chirurgia ad ampia base e radioterapia adiuvante o neoadiuvante, con o senza l’ausilio della chemioterapia, è in grado di abbassare il tasso di recidiva locale al 41-44% a 2 anni, mentre il tasso metastatico (prevalentemente al polmone) si aggira attorno al 12-24%.
La sopravvivenza mediana è di 23 mesi, con un tempo mediano libero da malattia di 13-19 mesi.
PREVENZIONE
Svolge un ruolo importante, vista l’eziologia “iatrogena” del tumore.
Inizialmente le linee guida, al fine di meglio chiarire la reale implicazione dei differenti tipi di inoculazione nello sviluppo della neoplasia, indicarono di somministrare il vaccino contro la Rabbia nell’arto posteriore destro (Right), quello contro la Leucemia felina nell’arto posteriore sinistro (Left) e il normale vaccino polivalente sulla spalla (FVR).
Queste indicazioni hanno in effetti dato i loro frutti, si è osservato, infatti, che a partire da dicembre 1996 il numero di SIIF in aree craniali del corpo è andato progressivamente diminuendo, mentre è aumentata la frequenza nelle aree posteriori.
Nel 2006 la distribuzione del tumore era approssimativamente uguale nei due settori, segno del recepimento delle linee-guida da parte di molti veterinari.
Sempre sulla base di tali riscontri e senza considerare l’influenza di altre sostanze inoculate, si è potuto determinare che il vaccino contro la rabbia era responsabile del 51,7% dei casi di tumore, quello contro la leucemia del 28,6% e quello contro le più comuni forme respiratorie feline: rinotracheite (FVR), Calicivirus (C), panleucopenia (P) e Chlamydia (-C) del 19,7% dei casi.
Questa informazione ribadisce la reale implicazione delle iniezioni nello sviluppo della neoplasia.
Attualmente l’indicazione è quella di eseguire qualsiasi tipo di inoculazione sottocutanea (il tumore si forma anche in seguito ad inoculazione intramuscolare, ma la diagnosi è più tardiva) in regioni facilmente aggredibili chirurgicamente, quali le porzioni laterali dell’addome, lontano dalla colonna vertebrale e dagli arti. In alternativa la porzione più distale possibile dell’arto posteriore può essere utilizzata, tenendo conto, però, che in questo caso l’escissione ad ampia base del tumore prevede l’amputazione dell’arto stesso, sicuramente efficace ma più invalidante rispetto all’asportazione di porzioni di parete addominale.
È in ogni caso sconsigliato vaccinare nuovamente i soggetti che hanno sviluppato il tumore e consigliato di ridurre ai reali casi di necessità la somministrazione per via iniettiva di qualsiasi farmaco.
Infine è compito del veterinario valutare l’opportunità della profilassi vaccinale in base al reale rischio di contagio di ciascun animale.
Anche su questo punto le linee guida, forniscono ottimi parametri di valutazione, così come le informazioni sulla reale durata dell’immunità vaccinale prodotte dall’AVMA.
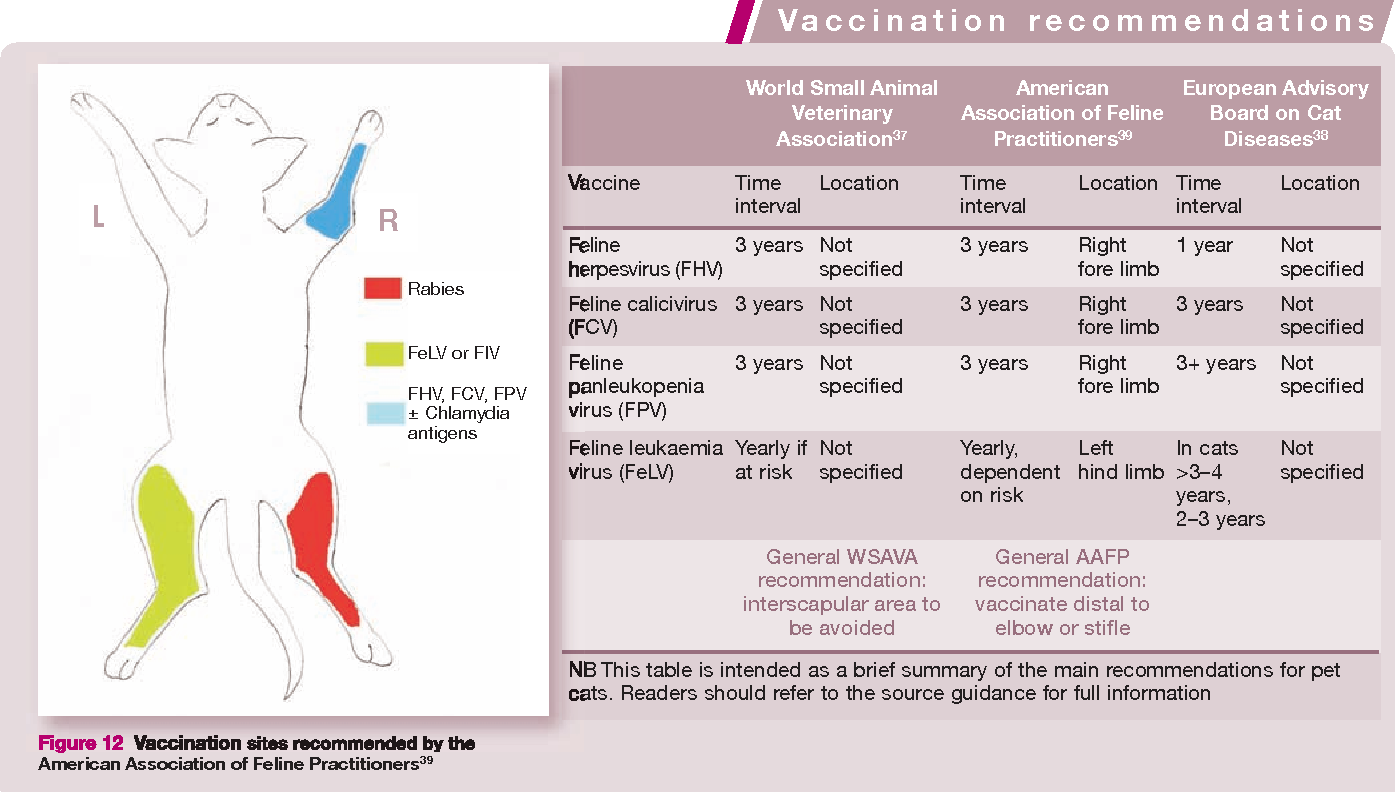
Linee guida per le vaccinazioni: https://wsava.org/wp-content/uploads/2020/01/WSAVA-Vaccination-Guidelines-2015-Italian.pdf